Campi chirurgici
Chirurgia della base cranica
Neurinoma del nervo acustico
Il neurinoma dell’acustico o schwannoma del vestibolare è un tumore benigno a sviluppo intracranico. L’origine del tumore è dalle cellule di Schwann del nervo vestibolo-cocleare, quindi dalle cellule di rivestimento dell’VIII nervo cranico, il quale è costituito da due componenti, quella cocleare (informazioni sensoriali uditive) e quella vestibolare (informazioni sensoriali dell’organo dell’equilibrio). Il nervo decorre all’interno del condotto uditivo interno (CUI), canale osseo che si colloca tra l’orecchio interno (contenuto nell’osso temporale) e l’angolo ponto-cerebellare (APC). Si trova in stretti rapporti con il nervo facciale (VII n.c.).
Si tratta di neoformazioni a lenta crescita e rappresentano l’8% di tutte le neoplasie intracraniche.
La classificazione dei neurinomi segue un criterio dimensionale (classificazione di Koos). In particolare, si distinguono:
– Tumori di dimensione inferiore a 1 cm localizzati all’interno del canale uditivo interno (Koos I)
– Tumori che si estendono al di fuori del canale uditivo interno (CUI) raggiungendo minimamente all’angolo pontocerebellare (Koos II)
– Tumori di dimensioni inferiori a 3 cm con espansione prevalente all’angolo pontocerebellare che raggiungono il tronco cerebrale (Koos III)
– Tumori di dimensioni maggiori ai 3 cm, che determinano compressione del tronco cerebrale (Koos IV)
Clinica e iter diagnostico
Il sintomo principale lamentato dai pazienti è una ipoacusia monolaterale progressiva, di tipo neurosensoriale generalmente associata ad acufeni (percezione di ronzio o fischio). Di solito l’ipoacusia può avere caratteristiche variabili, quali essere improvvisa, progressiva o fluttuante. Talvolta, soprattutto in fasi più avanzate, insorgono vertigini o instabilità. Tale sintomatologia è determinata dall’effetto compressivo che la massa esercita sulle strutture cerebrali e neuronali limitrofe (raramente, in tumori di piccole dimensioni, per neuromediatori prodotti dalla neoplasia stessa).
Neurinomi di dimensioni maggiori (2-3 cm), infatti, possono determinare compressione a livello del nervo trigemino (V n.c.) che si manifestano con ipoestesie o nevralgie facciali, oppure a livello del nervo facciale (VII n.c.) anche se molto raramente, con paresi facciale e alterazione della sensibilità gustativa (di solito in seguito ad emorragie intralesionali).
Neurinomi giganti (> 4 cm) determinano compressione del cervelletto con comparsa di atassia, dismetrie, tremori ed eventuale ipertensione endocranica, cefalea con nausea e vomito.
Se la compressione è a livello delle strutture tronco-encefaliche vitali, che controllano la funzione respiratoria e cardiaca, si può avere anche la morte improvvisa del paziente.
Il sospetto diagnostico viene di fronte ad un’anamnesi positiva per sordità e/o acufene monolaterale associate ad una negatività dell’esame otoscopico.
Successivamente viene eseguito un esame audioimpedenzometrico, che può mostrare alla prova tonale un’ipoacusia monolaterale (o asimmetrica, peggiore in un lato), soprattutto a livello delle frequenze acute, e una riduzione della discriminazione delle parole alla prova vocale. Una possibile manifestazione audiometrica in caso di neurinoma è il cosiddetto fenomeno del roll over: all’aumentare dell’intensità sonora si osserva una diminuzione della comprensione vocale.
Di aiuto sono anche i potenziali evocati uditivi, rappresentati dalla risposta elettrica che i suoni producono a livello dell’orecchio interno, del nervo acustico e dei centri uditivi cerebrali, che risultano precocemente alterati in presenza di un neurinoma.
La conferma diagnostica viene, comunque, dall’esame radiologico in particolare attraverso una Risonanza Magnetica encefalo-tronco cerebrale con mdc: vengono rilevati anche tumori di piccole dimensioni (forma “a fungo”) e consente di valutare i rapporti della massa con le strutture neuro-vascolari dell’APC.
L’utilizzo della TC encefalo e dell’orecchio interno viene utilizzata a completamento diagnostico per uno studio morfologico dell’osso temporale in previsione dell’intervento chirurgico.
Clinica e iter diagnostico
Il sintomo principale lamentato dai pazienti è una ipoacusia monolaterale progressiva, di tipo neurosensoriale generalmente associata ad acufeni (percezione di ronzio o fischio). Di solito l’ipoacusia può avere caratteristiche variabili, quali essere improvvisa, progressiva o fluttuante. Talvolta, soprattutto in fasi più avanzate, insorgono vertigini o instabilità. Tale sintomatologia è determinata dall’effetto compressivo che la massa esercita sulle strutture cerebrali e neuronali limitrofe (raramente, in tumori di piccole dimensioni, per neuromediatori prodotti dalla neoplasia stessa).
Neurinomi di dimensioni maggiori (2-3 cm), infatti, possono determinare compressione a livello del nervo trigemino (V n.c.) che si manifestano con ipoestesie o nevralgie facciali, oppure a livello del nervo facciale (VII n.c.) anche se molto raramente, con paresi facciale e alterazione della sensibilità gustativa (di solito in seguito ad emorragie intralesionali).
Neurinomi giganti (> 4 cm) determinano compressione del cervelletto con comparsa di atassia, dismetrie, tremori ed eventuale ipertensione endocranica, cefalea con nausea e vomito.
Se la compressione è a livello delle strutture tronco-encefaliche vitali, che controllano la funzione respiratoria e cardiaca, si può avere anche la morte improvvisa del paziente.
Il sospetto diagnostico viene di fronte ad un’anamnesi positiva per sordità e/o acufene monolaterale associate ad una negatività dell’esame otoscopico.
Successivamente viene eseguito un esame audioimpedenzometrico, che può mostrare alla prova tonale un’ipoacusia monolaterale (o asimmetrica, peggiore in un lato), soprattutto a livello delle frequenze acute, e una riduzione della discriminazione delle parole alla prova vocale. Una possibile manifestazione audiometrica in caso di neurinoma è il cosiddetto fenomeno del roll over: all’aumentare dell’intensità sonora si osserva una diminuzione della comprensione vocale.
Di aiuto sono anche i potenziali evocati uditivi, rappresentati dalla risposta elettrica che i suoni producono a livello dell’orecchio interno, del nervo acustico e dei centri uditivi cerebrali, che risultano precocemente alterati in presenza di un neurinoma.
La conferma diagnostica viene, comunque, dall’esame radiologico in particolare attraverso una Risonanza Magnetica encefalo-tronco cerebrale con mdc: vengono rilevati anche tumori di piccole dimensioni (forma “a fungo”) e consente di valutare i rapporti della massa con le strutture neuro-vascolari dell’APC.
L’utilizzo della TC encefalo e dell’orecchio interno viene utilizzata a completamento diagnostico per uno studio morfologico dell’osso temporale in previsione dell’intervento chirurgico.
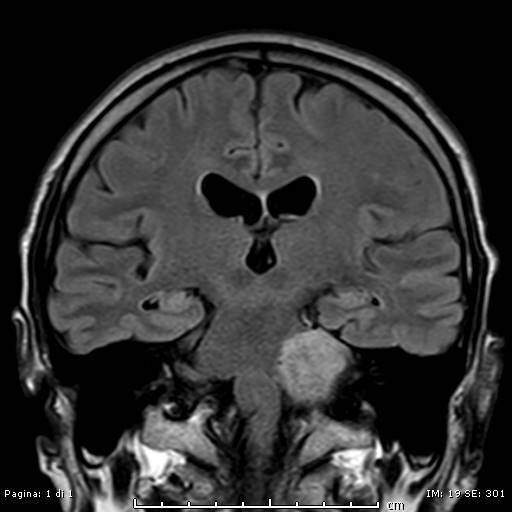
Trattamento
Il trattamento è in funzione di dimensioni e comportamento del tumore.
Spesso il primo approccio per tumori di piccole dimensioni è un monitoraggio mediante risonanza magnetica ogni 6 mesi, il cosiddetto approccio “wait and scan”. In caso di evidenza di rapida crescita (> 2.5 mm/anno), indipendentemente dalla dimensione di partenza del tumore, si propongono differenti strategie terapeutiche, tenendo in considerazione anche età del paziente, sintomatologia, caratteristiche intrinseche della neoplasia e volontà del paziente.
La chirurgia viene intrapresa in caso di pazienti giovani di media età; la scelta del tipo di approccio dipende da sede ed estensione del tumore.
Tumori piccoli, confinati al CUI che causano una sordità profonda, con tendenza alla crescita vengono trattati per via endoscopica esclusiva attraverso il condotto uditivo esterno.
Grazie l’esperienza della nostra clinica, qualora il tumore raggiungesse l’angolo ponto cerebellare si può proporre al paziente un
– approccio translabirintico (che compromette l’uditivo definitivamente)
– la via retrosigmoidea endoscopica assistita (con preservazione dell’udito)
– la via tramite fossa cranica media (con preservazione dell’udito)
in funzione della compromissione uditiva e delle dimensioni del tumore.
Le ultime due tecniche vengono effettuate in equipe con i colleghi della Neurochirurgia al fine di offrire al paziente il massimo della competenza e delle garanzie di sicurezza richieste. L’utilizzo dell’endoscopio in queste procedure rappresenta un punto di forza della nostra Scuola, la quale investe risorse in campo di ricerca scientifica, in quanto consente di avere una migliore visione delle strutture anatomiche, garantendo quindi delle dissezioni molto più accurate e meno traumatiche e di conseguenza una preservazione maggiore delle strutture limitrofe, primo fra tutti il nervo facciale.
Un’alternativa alla chirurgia è la radioterapia, la cosiddetta radiochirurgia stereotassica con gamma knife, da riservare a quei casi in cui la chirurgia è controindicata per età avanzata del paziente o gravi malattie sistemiche.
Il paziente verrà poi seguito dallo Skull Base team e, in caso di paralisi del nervo facciale, verrà immediatamente avviato alla riabilitazione ed inserito nell’Ambulatorio paralisi del nervo facciale. Tale presa in carico permette di migliorare nettamente l’esito in termini di funzionalità del nervo e di diminuire le eventuali sequele.
Per maggiori informazioni, contattaci
LE ATTIVITA’ NEL DETTAGLIO
Altri interventi chirurgici e patologie trattate
Decompressione del nervo facciale
Il nervo facciale percorre nel suo decorso un canale osseo inestensibile ed anelastico. Un edema del nervo causa una compressione sulle fibre e sui vasa vasorum determinando, così, una depressione della sua funzionalità. Il razionale di un approccio chirurgico è quello di ridurre l’ischemia dei vasa vasororum e la compressione delle fibre nervose edematose che attraversano il canale di Fallopio in pazienti che presentano una paresi importante del nervo.
Granulomi colesterinici apice rocca
Il granuloma colesterinico è rappresentato da una cisti benigna che può originare a livello dell’apice della rocca petrosa. Tali neoformazioni possono espandersi e contenere liquido, tessuto adiposo o cristalli di colesterolo. Pur essendo benigni, si localizza in una regione delicata per via del decorso di alcuni nervi cranici e per via della stretta contiguità dell’orecchio.
I cristalli di colesterolo sono prodotti secondari del sangue che tendono ad accumularsi e determinare quindi una risposta infiammatoria cronica granulomatosa a cui fa seguito la comparsa del granuloma colesterinico. I pazienti con infezioni croniche dell’orecchi medio possono essere più predisposti allo sviluppo di questa entità nosologica.
Meningiomi della rocca petrosa
In generale il meningioma rappresenta il più comune tumore intracranico nell’adulto. Si tratta di una neoplasia a partenza dalle cellule aracnoidee delle meningi e si caratterizza per una crescita lenta e raramente presenta una trasformazione maligna. Hanno una tendenza a produrre un effetto massa locale e divenire quindi sintomatici nel momento in cui vengono interessate alcune porzioni encefaliche rilevanti o i nervi cranici. Una sede di particolare interesse è la base cranica, in particolare l’apice della rocca petrosa. Infatti, un meningioma che cresce in questa sede, in prossimità dell’angolo ponto-cerebellare, prende rapporti con il tronco encefalico, la vascolarizzazione della fossa cranica posteriore e i nervi cranici.
Tumori nasali maligni del basicranio
I tumori maligni del distretto naso-sinusale sono patologie non frequenti che rappresentano l’1% di tutte le neoplasie maligne.
Le più frequenti derivano dal tessuto epiteliale di rivestimento delle cavità nasali e sono rappresentate da:
– Carcinomi squamocellulari
– Adenocarcinomi
Altre forme di più raro riscontro sono:
– Carcinomi indifferenziati dei seni paranasali (i cosiddetti SNUC)
– Carcinomi neuroendocrini (i cosiddetti SNEC)
– Neuroestesioblastoma, tumore di origine neuroectodermica che si sviluppa dalle cellule olfattorie nasali
– Melanoma mucoso, anch’esso ad origine neuroectodermica
– Carcinoma adenoidocistico e carcinoma mucoepidermoide di derivazione dal tessuto delle ghiandole salivari minori
– Sarcomi, a derivazione mesenchimale
Clinica e iter diagnostico
La diagnosi di queste patologie è complessa, in quanto le manifestazioni cliniche sono subdole e con caratteristiche aspecifiche e comuni con le forme infiammatorie del distretto. Infatti, i primi sintomi lamentati dal paziente sono scoli nasali, epistassi, ostruzione respiratoria, ma sempre per lo più monolaterali.
Al fine di indirizzare la diagnosi, un ruolo importante è dato dall’anamnesi, in particolare l’esposizione professionale ad inalanti irritanti quali polveri e vapori di legno duro e cuoio, predispone allo sviluppo dell’adenocarcinoma.
Non sempre la diagnosi è precoce, per cui la malattia viene individuata in stadio avanzato. Questi tumori tendono ad invadere le strutture limitrofe quali l’orbita, la fossa cranica e le strutture meningee, la fossa pterigo-mascellare e infratemporale al cui interno sono contenute strutture vascolari e nervose nobili: in queste fasi compaiono deformità facciali, parestesie, nevralgie e disturbi oculari a seconda delle strutture coinvolte.
L’inquadramento diagnostico prevede l’impiego di rinofibroscopia rigida o flessibile, con annessa biopsia della lesione per identificare la natura istologica. A complemento vengono effettuate TC massiccio facciale e RMN massiccio facciale con mezzo di contrasto, per valutare l’estensione della malattia a livello loco-regionale. Importanti anche le ricostruzioni in assiale, coronale e sagittale per avere un’idea a 360° dei rapporti della malattia con le strutture limitrofe in previsione dell’intervento chirurgico. La stadiazione a livello linfonodale e a distanza viene definita per mezzo di ecografia del collo, TC torace e/o PET/TC.